-
INTRODUCCIÓN AL SISTEMA INMUNE HUMANOIntroducción. Conceptos básicos10 Temas
-
Introducción Inmunología
-
Funciones sistema inmune y barreras de defensa
-
Inmunidad innata vs adaptativa
-
Respuesta humoral vs celular
-
Respuesta adaptativa primaria vs secundaria
-
Características de la respuesta inmunitaria adaptativa
-
Concepto de antígeno
-
La respuesta inmunitaria específica es clonal
-
Revisión de los componentes del sistema inmunitario
-
Patología general del sistema inmunitario
-
Introducción Inmunología
-
Células del sistema inmune y diferenciación celular6 Temas
-
Hematopoyesis
-
Las células sanguíneas (I): Granulocitos y Mastocitos
-
Las células sanguíneas (II): Plaquetas, Eritrocitos, Monocitos y Macrófagos
-
Las células sanguíneas (III): Linfocitos (T y B), Células plasmáticas y LGL (Linfocitos NK)
-
Las células sanguíneas (IV): Células dendríticas y proporciones relativas de los tipos celulares
-
Funciones y gestión de receptores para antígenos
-
Hematopoyesis
-
Tejidos del sistema inmune: órganos linfoides 1º y 2º3 Temas
-
Células y mecanismos de la inmunidad innata (I): macrófagos, receptores y mecanismos efectores5 Temas
-
Células y mecanismos de la inmunidad innata (II): linfocitos NK, receptores y mecanismos efectores4 Temas
-
MOLÉCULAS IMPLICADAS EN EL RECONOCIMIENTO DE ANTÍGENOEl receptor de antígeno del linfocito B6 Temas
-
Inmunoglobulinas (I): Formas en la naturaleza, estructura y dominio básico
-
Inmunoglobulinas (II): Clases, formas, variabilidad y tejidos
-
Inmunoglobulinas (III): Enlaces antígeno-anticuerpo y funciones
-
Inmunoglobulinas (IV): Receptores para inmunoglobulinas
-
Inmunoglobulinas (V): Procesamiento de RNA, receptor del linfocito B, complejo co-receptor y activación célula B
-
Inmunoglobulinas (VI): Desarrollo / Diferenciación células B
-
Inmunoglobulinas (I): Formas en la naturaleza, estructura y dominio básico
-
El receptor de antígeno del linfocito T4 Temas
-
Mecanismos de generación de la diversidad de linfocitos T y B9 Temas
-
Genes para las cadenas pesadas y ligeras: Diversidad potencial
-
Reordenamiento de los genes
-
Mecanismos de amplificación de la diversidad
-
Expresión de las inmunoglobulinas en el BCR
-
Maduración de los linfocitos B
-
La cooperación T-B
-
Anomalías/Problemas en el proceso (CLÍNICA)
-
Maduración de los linfocitos B
-
Variabilidad en el repertorio del TcR en linfocitos T
-
Genes para las cadenas pesadas y ligeras: Diversidad potencial
-
El complejo principal de histocompatibilidad (I): estructura proteica, genética y nomenclatura3 Temas
-
El complejo principal de histocompatibilidad (II): Procesamiento y presentación de antígeno, polimorfismo y aplicaciones clínicas5 Temas
-
MOLÉCULAS ACCESORIAS DE LA RESPUESTA INMUNEEl sistema del complemento y sus receptores (I): vía clásica y vía alternativa4 Temas
-
El sistema del complemento y sus receptores (II): vía de las lectinas, vía lítica y regulación3 Temas
-
Moléculas implicadas en la comunicación intercelular (I): citocinas y sus receptores5 Temas
-
Moléculas implicadas en la comunicación intercelular (II): moléculas de adhesión y sus ligandos3 Temas
-
EL SISTEMA INMUNE EN ACCIÓN BLOQUEGeneración de linfocitos T efectores4 Temas
-
Generación de linfocitos B efectores7 Temas
-
Sistema Inmune asociado a mucosas (MALT)9 Temas
-
Introducción MALT
-
Estructura del tejido linfoide asociado a la mucosa intestinal
-
Recirculación y migración selectiva de linfocitos al intestino
-
Barrera epitelial intestinal: Función Inmunológica
-
Receptores para el reconocimiento de patrones moleculares
-
Inmunoglobulinas Poliméricas: IgM + IgA
-
Vías de entrada del antígeno en el intestino
-
Diferenciación de los linfocitos T efectores MALT
-
Tolerancia Oral ante antígenos solubles
-
Introducción MALT
-
La respuesta inmune (I): inmunidad innata e inflamación aguda8 Temas
-
Barreras no específicas frente a infección por microorganismos patógenos
-
Principales leucocitos que paticipan en las inmunidad innata
-
La rección inflamatoria
-
Inflamación aguda
-
Sucesos del proceso inflamatorio
-
Citocinas producidas por macrófagos: efectos locales y sistémicos
-
Efectos de las citocinas en la inmunidad innata
-
Proteínas de fase aguda
-
Barreras no específicas frente a infección por microorganismos patógenos
-
La respuesta inmune (II): mecanismos de la inmunidad específica8 Temas
-
La respuesta inmune (III): respuesta frente a virus, bacterias y hongos, protozoos y helmintos9 Temas
-
Principales enfermedades infecciosas mortales
-
Patógenos infecciosos
-
Respuestas frente a bacterias extracelulares
-
Respuesta frente a bacterias intracelulares
-
Proceso de fagocitosis
-
Respuestas frente a protozoos y helmintos
-
Ciclo vital del plasmodium
-
Respuestas inmunitarias frente a virus
-
Mecanismos de evasión inmunitaria. Virales y bacterianos.
-
Principales enfermedades infecciosas mortales
-
REGULACIÓN e INTRODUCCIÓN A LA INMUNOPATOLOGÍARegulación de la respuesta inmune (I): regulación por moléculas8 Temas
-
Regulación de la respuesta inmune: Introducción
-
Regulación por moléculas: el complemento (I)
-
Proteínas reguladoras del complemento y proceso de regulación (II)
-
Proceso de regulación por complemento (III)
-
Regulación de los anticuerpos preformados
-
Regulación por anticuerpos: Redes idiotípicas
-
Regulación por moléculas de linfocitos T
-
Regulación a nivel bioquímico: ITAM frente a ITIM
-
Regulación de la respuesta inmune: Introducción
-
Regulación de la respuesta inmune (II): regulación por células y sistemas4 Temas
-
El sistema inmune a lo largo del ciclo vital: Inmunosenescencia6 Temas
-
Introducción a la inmunopatología13 Temas
-
Conceptos básicos
-
Inmunodeficiencias
-
Las Inmunodeficiencias (II): Déficits de Complemento
-
Las Inmunodeficiencias (III): Déficits de citocinas en receptores
-
Las Inmunodeficiencias (IV): Déficits de TLR's
-
Las Inmunodeficiencias (V): Déficits de función fagocitaria
-
Las Inmunodeficiencias (VI): Déficit de linfocitos B
-
Las Inmunodeficiencias (VII): Déficits de linfocitos T
-
Inmunodeficiencias primarias (IDP's): Clínica y Diagnóstico
-
Hipersensibilidades
-
Autoinmunidad
-
Trasplantes. Rechazo
-
Inmunidad frente a tumores
-
Conceptos básicos
-
Introducción a la Inmunoterapia8 Temas
-
Vacunas (I): Bases inmunológicas
-
Vacunas (II): Tipos de vacunas
-
Inmunoterapia frente a enfermedades autoinmunes
-
Anticuerpos monoclonales en la terapia del cáncer
-
Otras estrategias anti-tumorales
-
Tratamiento “clásico” de la patología alérgica
-
Inmunoterapia en el trasplante de órganos
-
Tratamiento de inmunodeficiencias primarias
-
Vacunas (I): Bases inmunológicas
La apoptosis en el sistema inmunitario
Todas las células del organismo tienen mecanismos para poner en marcha fenómenos de apoptosis. Es un sistema “supuestamente” peligroso por lo que cuenta con un mecanismo de seguridad que consiste en mantener de forma latente, no activa, a las proteasas o factores que ponen en marcha las situaciones de apoptosis (las caspasas son las proteínas que intervienen en todos los procesos de apoptosis).
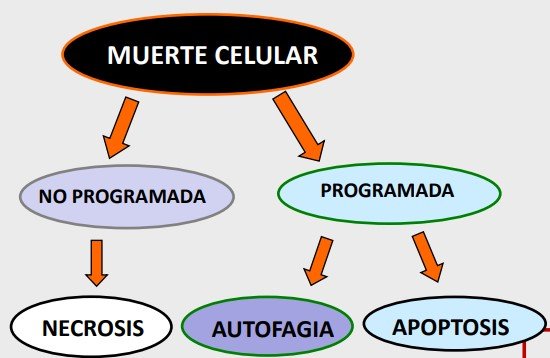
Hay otros procesos no programados que llevan a la muerte celular:
- Necrosis: es la muerte prematura accidental de células en tejidos vivos. Es irreversible. Se produce por la liberación de fragmentos celulares que activan procesos inflamatorios. Puede originarse por un corte del riego sanguíneo.
La muerte programada se puede producir por:
- Autofagia: consiste en que la propia célula libera el contenido de sus lisosomas (proteasas, enzimas líticos) al citoplasma, provocando la autodegradación. La célula se autodigiere. Es un mecanismo de ahorro de energía y obtención de fragmentos de construcción tisular. Se distingue entre microautofagia y macroautofagia.
- Apoptosis: proceso celular genéticamente controlado por el que las células inducen su propia muerte en respuesta a determinados estímulos. Se diferencia de la necrosis en que la apoptosis no conlleva la inflamación del tejido. Es decir: NO LLEVA CONSIGO UNA RESPUESTA INFLAMATORIA. Las células mueren y quedan colapsadas formando cuerpos apoptóticos.
*La apoptosis no es exclusiva de los seres humanos y está mediada por las caspasas.
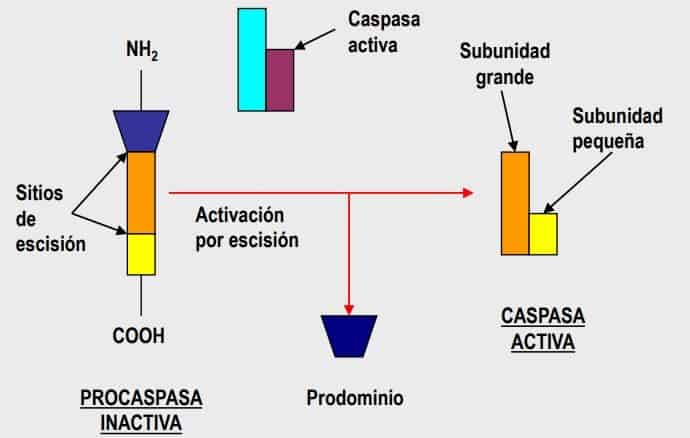
Caspasas
Son proteasas que participan en la apoptosis: provocan la degradación proteica hasta llegar a formar cuerpos apoptóticos, que posteriormente son fagocitados. Dentro de las células se encuentran en forma de zimógenos o pro-caspasas (forma inactivada), que necesitan una escisión proteolítica para activarse. Esta proteolisis da lugar a la forma activa de las caspasas (caspasa 3) que es la última responsable de la destrucción tisular.
Tienen una estructura definida:
- Dominio N terminal:
- Largo: caspasa iniciadora.
- Corto: caspasa activadora
- Región catalítica: región C terminal.
Factores que ponen en marcha su activación: se activan por proteolisis (proteasas) y actúan en cascada.
- Caspasas iniciadoras: ponen en marcha el proceso.
- Caspasas efectoras: las que determinan la formación de cuerpos apoptóticos.
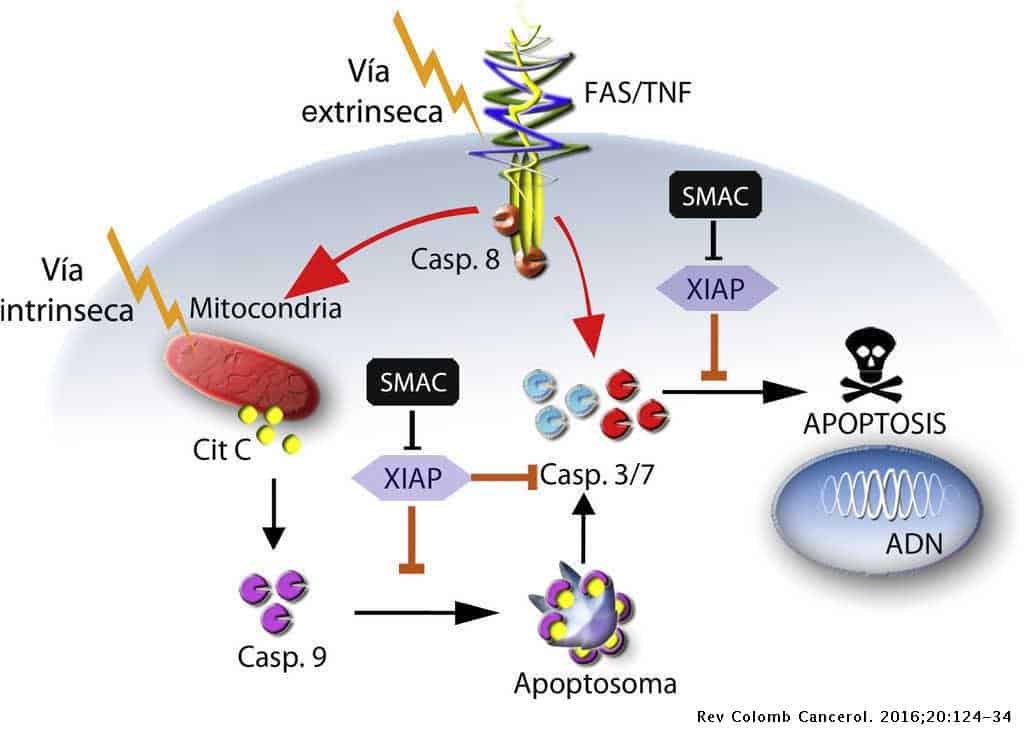
Vías de la apoptosis
Se puede activar por medio de dos señales:
- Extrínsecas: Es la más importante. Tiene que ver con la unión ligandos a receptores, como el caso de Fas o TNF. Son moléculas relacionadas con la apoptosis. Las CD8+ citolíticas y los linfocitos NK también pueden ejercer su función por secreción de granzimas (efecto similar al Fas, Fas-ligando: agujero en la células destruyéndola, provocado la apoptosis). Hay otras señales en relación con las integrinas.
- Intrínsecas: Son muchas señales, que puede dar lugar al estrés celular y con ello a la apoptosis. Radiación y rayos UV, agentes quimioterapéuticos, infecciones virales, calor, cambios osmóticos, concentraciones altas de calcio, privación de los factores de crecimiento (puede determinar que una célula deje de crecer y entre en apoptosis), estrés oxidativo y formación de radicales libres (envejecimiento).
Estas dos vías pueden converger a través de la caspasa 9.
La apoptosis se activa por 2 vías: la caspasa es grande inicialmente pero se rompe mediante un proceso de escisión proteolítica para formarse una estructura activa más pequeña que va activando secuencialmente más moléculas, dando lugar a una cascada.
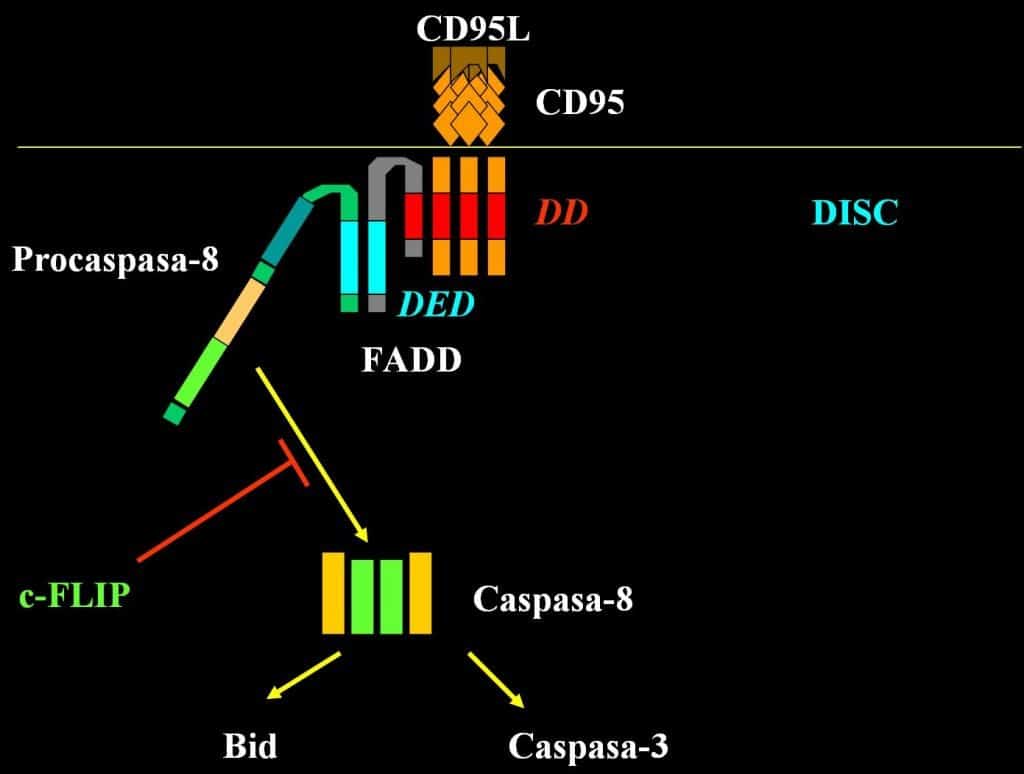
Vía Extrínseca
tiene lugar fuera de la célula, predominantemente en la periferia. Todo aquello que actúa sobre la membrana celular.
- Comienza con expresión de FasL (fast-ligando) por una célula T que se expresa de forma mantenida en cualquier localización del organismo. FasL se une a Fas de la membrana de otra célula, e induce la trimerización (fusión) de Fas, formando un trímero de fas.
- A continuación se produce el reclutamiento de DISC (Complejo emisor de señales inductoras de muerte) que se encuentra en el citoplasma, y se une al dominio citoplásmico de Fas. Esta interacción provoca la expresión y unión de FADD, que es una molécula adaptadora que se encarga de unir una pro-caspasa 8 al trímero de Fas. Esto supone la activación (proteólisis) de la pro-caspasa 8, que se convierte en caspasa 8 y ésta activará a las caspasas 3, 6 y 7 (caspasas finales efectoras). Por lo que este complejo sería una caspasa iniciadora.
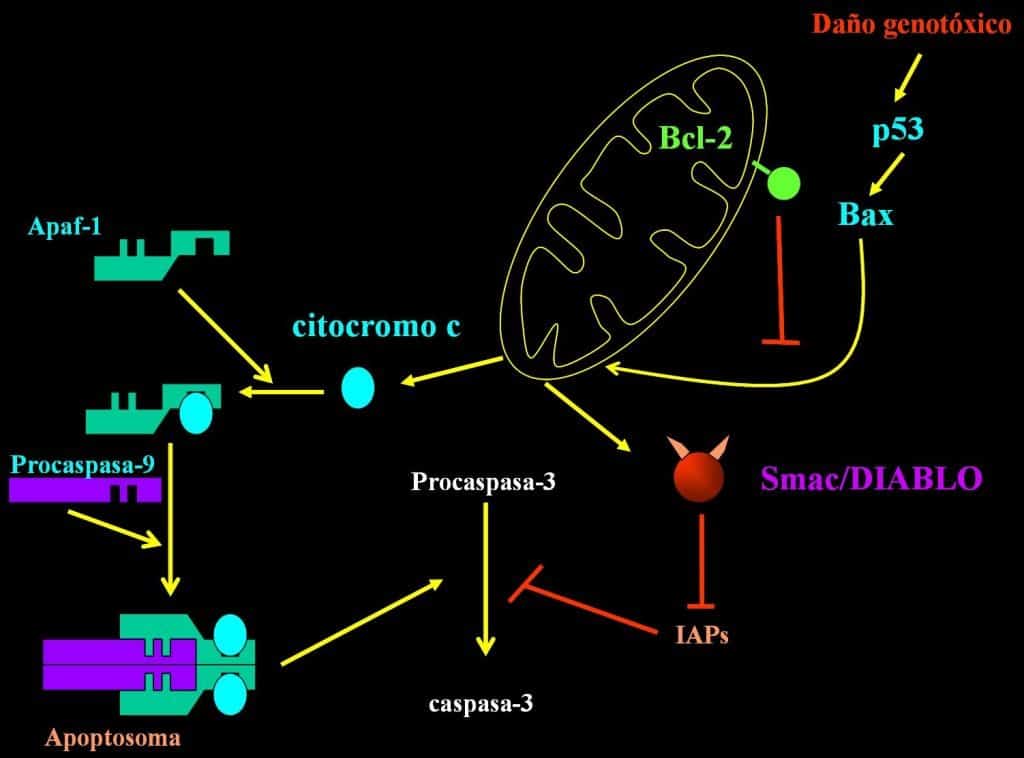
- La vía extrínseca también tiene interacción con la vía intrínseca. La caspasa 8 es capaz de activar a las proteínas de la familia Bcl-2 (proteína Bid) que provoca la liberación de citocromo C y apaf-1 de las mitocondrias que van a formar una estructura llamada apoptosoma (vía intrínseca) que va a poner en marcha un proceso independiente de apoptosis.
Vía Intrínseca (mitocondrial)
Es una vía directa que se pone en marcha en situaciones de estrés o situaciones particulares de la mitocondria que libera una serie de proteínas al medio.
- Las proteínas de la familia Bcl-2 controlan la formación de un poro en la membrana mitocondrial, y la liberación del citocromo C de la membrana.
- El citocromo C es un factor determinante de apoptosis por vía intracelular. Éste se une a dos proteínas que se encuentran en el citoplasma celular:
- Apaf1 (factor activador de la proteasa apoptótica)
- Pro-caspasa9, que se activa a caspasa9.
- Esta unión da lugar a una estructura llamada apoptosoma.
- El apoptosoma (citocromo C+Apaf-1+caspasa 9) escinde pro-caspasa3 en caspasa3 (activa a caspasas efectoras) que desencadena la apoptosis celular.
La activación de la caspasa 9 sirve de conexión entre las dos vías de apoptosis.
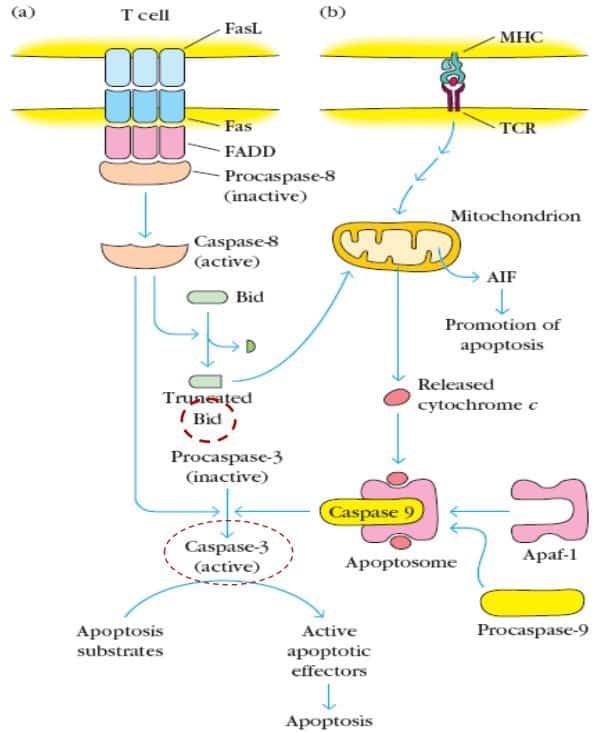
En este contexto, ¿qué ocurre con los linfocitos T? (Descripción de la imagen)
Los linfocitos T podrían sufrir procesos que afectan a las dos vías.
Linfocito T que expresa Fas ligando (por ejemplo, linfocito citolítico) que se une a una célula que expresa Fas en membrana. Este mecanismo extrínseco es que el que se pondría en marcha en el caso de las células citolíticas. Provocan la dimerización de Fas, la unión de FasDD, la activación de la pro-caspasa8 y la caspasa8 es capaz de provocar la apoptosis per se. Pero la activación de la caspasa8 también provoca la liberación de proteínas de la familia BCL que actúan sobre la mitocondria, liberando citocromoC (etc hasta caspasa9).
La vía intrínseca per se, es la que se pone en marcha especialmente en el timo. Tenemos la molécula MHC de clase II. En los linfocitos inmaduros que expresa en membrana un TcR adecuado, van a unirse a APC dentro del timo y dependiendo de la intensidad de la interacción entre la molécula MHC de clase II y capacidad de reconocer antígenos propios, estas células van a morir. Probablemente, mueran cuando la intensidad de reconocimiento es muy grande. Lo que significa que este proceso (MHC interacción con TcR) daría lugar a la salida del citocromo C de las mitocondrias (unión a apaf, caspasa9 y finalmente apoptosis). Sin embargo, existe una laguna entre cómo ocurre esta activación de la vía intrínseca.
Apoptosis en el sistema inmunitario
¿En qué situaciones la apoptosis es relevante?
- Eliminación de células B autorreactivas en la médula ósea y en tejidos periféricos.
- Formación del repertorio de linfocitos T no autorreactivos en el timo.
- Linfocitos T cuyo TcR no reconoce moléculas HLA propias mueren por apoptosis.
- Los linfocitos T cuyo TcR reconoce moléculas HLA propias con mucha afinidad mueren por apoptosis.
- Hipermutación somática: tras producirse en los centros germinales, las células B que no logran Ac mejores que el original mueren por apoptosis. Las que logran Ac de mayor afinidad se diferencian en células plásmáticas (para sintetizar Igs), o en células de memoria.
- Mecanismo citolítico: inducido por los linfocitos Tc (CD8+).
- Tolerancia: falta de respuesta frente a algunos Ag extraños (de la dieta…). Linfocitos específicos son eliminados por apoptosis (y linfocitos T reguladores).
- Homeostasis: tras eliminar una infección, las células efectoras mueren para que el sistema inmune vuelva a la homeostasis. Los linfocitos T se activan y se expresa fas en membrana.

Responses