-
INTRODUCCIÓN AL SISTEMA INMUNE HUMANOIntroducción. Conceptos básicos10 Temas
-
Introducción Inmunología
-
Funciones sistema inmune y barreras de defensa
-
Inmunidad innata vs adaptativa
-
Respuesta humoral vs celular
-
Respuesta adaptativa primaria vs secundaria
-
Características de la respuesta inmunitaria adaptativa
-
Concepto de antígeno
-
La respuesta inmunitaria específica es clonal
-
Revisión de los componentes del sistema inmunitario
-
Patología general del sistema inmunitario
-
Introducción Inmunología
-
Células del sistema inmune y diferenciación celular6 Temas
-
Hematopoyesis
-
Las células sanguíneas (I): Granulocitos y Mastocitos
-
Las células sanguíneas (II): Plaquetas, Eritrocitos, Monocitos y Macrófagos
-
Las células sanguíneas (III): Linfocitos (T y B), Células plasmáticas y LGL (Linfocitos NK)
-
Las células sanguíneas (IV): Células dendríticas y proporciones relativas de los tipos celulares
-
Funciones y gestión de receptores para antígenos
-
Hematopoyesis
-
Tejidos del sistema inmune: órganos linfoides 1º y 2º3 Temas
-
Células y mecanismos de la inmunidad innata (I): macrófagos, receptores y mecanismos efectores5 Temas
-
Células y mecanismos de la inmunidad innata (II): linfocitos NK, receptores y mecanismos efectores4 Temas
-
MOLÉCULAS IMPLICADAS EN EL RECONOCIMIENTO DE ANTÍGENOEl receptor de antígeno del linfocito B6 Temas
-
Inmunoglobulinas (I): Formas en la naturaleza, estructura y dominio básico
-
Inmunoglobulinas (II): Clases, formas, variabilidad y tejidos
-
Inmunoglobulinas (III): Enlaces antígeno-anticuerpo y funciones
-
Inmunoglobulinas (IV): Receptores para inmunoglobulinas
-
Inmunoglobulinas (V): Procesamiento de RNA, receptor del linfocito B, complejo co-receptor y activación célula B
-
Inmunoglobulinas (VI): Desarrollo / Diferenciación células B
-
Inmunoglobulinas (I): Formas en la naturaleza, estructura y dominio básico
-
El receptor de antígeno del linfocito T4 Temas
-
Mecanismos de generación de la diversidad de linfocitos T y B9 Temas
-
Genes para las cadenas pesadas y ligeras: Diversidad potencial
-
Reordenamiento de los genes
-
Mecanismos de amplificación de la diversidad
-
Expresión de las inmunoglobulinas en el BCR
-
Maduración de los linfocitos B
-
La cooperación T-B
-
Anomalías/Problemas en el proceso (CLÍNICA)
-
Maduración de los linfocitos B
-
Variabilidad en el repertorio del TcR en linfocitos T
-
Genes para las cadenas pesadas y ligeras: Diversidad potencial
-
El complejo principal de histocompatibilidad (I): estructura proteica, genética y nomenclatura3 Temas
-
El complejo principal de histocompatibilidad (II): Procesamiento y presentación de antígeno, polimorfismo y aplicaciones clínicas5 Temas
-
MOLÉCULAS ACCESORIAS DE LA RESPUESTA INMUNEEl sistema del complemento y sus receptores (I): vía clásica y vía alternativa4 Temas
-
El sistema del complemento y sus receptores (II): vía de las lectinas, vía lítica y regulación3 Temas
-
Moléculas implicadas en la comunicación intercelular (I): citocinas y sus receptores5 Temas
-
Moléculas implicadas en la comunicación intercelular (II): moléculas de adhesión y sus ligandos3 Temas
-
EL SISTEMA INMUNE EN ACCIÓN BLOQUEGeneración de linfocitos T efectores4 Temas
-
Generación de linfocitos B efectores7 Temas
-
Sistema Inmune asociado a mucosas (MALT)9 Temas
-
Introducción MALT
-
Estructura del tejido linfoide asociado a la mucosa intestinal
-
Recirculación y migración selectiva de linfocitos al intestino
-
Barrera epitelial intestinal: Función Inmunológica
-
Receptores para el reconocimiento de patrones moleculares
-
Inmunoglobulinas Poliméricas: IgM + IgA
-
Vías de entrada del antígeno en el intestino
-
Diferenciación de los linfocitos T efectores MALT
-
Tolerancia Oral ante antígenos solubles
-
Introducción MALT
-
La respuesta inmune (I): inmunidad innata e inflamación aguda8 Temas
-
Barreras no específicas frente a infección por microorganismos patógenos
-
Principales leucocitos que paticipan en las inmunidad innata
-
La rección inflamatoria
-
Inflamación aguda
-
Sucesos del proceso inflamatorio
-
Citocinas producidas por macrófagos: efectos locales y sistémicos
-
Efectos de las citocinas en la inmunidad innata
-
Proteínas de fase aguda
-
Barreras no específicas frente a infección por microorganismos patógenos
-
La respuesta inmune (II): mecanismos de la inmunidad específica8 Temas
-
La respuesta inmune (III): respuesta frente a virus, bacterias y hongos, protozoos y helmintos9 Temas
-
Principales enfermedades infecciosas mortales
-
Patógenos infecciosos
-
Respuestas frente a bacterias extracelulares
-
Respuesta frente a bacterias intracelulares
-
Proceso de fagocitosis
-
Respuestas frente a protozoos y helmintos
-
Ciclo vital del plasmodium
-
Respuestas inmunitarias frente a virus
-
Mecanismos de evasión inmunitaria. Virales y bacterianos.
-
Principales enfermedades infecciosas mortales
-
REGULACIÓN e INTRODUCCIÓN A LA INMUNOPATOLOGÍARegulación de la respuesta inmune (I): regulación por moléculas8 Temas
-
Regulación de la respuesta inmune: Introducción
-
Regulación por moléculas: el complemento (I)
-
Proteínas reguladoras del complemento y proceso de regulación (II)
-
Proceso de regulación por complemento (III)
-
Regulación de los anticuerpos preformados
-
Regulación por anticuerpos: Redes idiotípicas
-
Regulación por moléculas de linfocitos T
-
Regulación a nivel bioquímico: ITAM frente a ITIM
-
Regulación de la respuesta inmune: Introducción
-
Regulación de la respuesta inmune (II): regulación por células y sistemas4 Temas
-
El sistema inmune a lo largo del ciclo vital: Inmunosenescencia6 Temas
-
Introducción a la inmunopatología13 Temas
-
Conceptos básicos
-
Inmunodeficiencias
-
Las Inmunodeficiencias (II): Déficits de Complemento
-
Las Inmunodeficiencias (III): Déficits de citocinas en receptores
-
Las Inmunodeficiencias (IV): Déficits de TLR's
-
Las Inmunodeficiencias (V): Déficits de función fagocitaria
-
Las Inmunodeficiencias (VI): Déficit de linfocitos B
-
Las Inmunodeficiencias (VII): Déficits de linfocitos T
-
Inmunodeficiencias primarias (IDP's): Clínica y Diagnóstico
-
Hipersensibilidades
-
Autoinmunidad
-
Trasplantes. Rechazo
-
Inmunidad frente a tumores
-
Conceptos básicos
-
Introducción a la Inmunoterapia8 Temas
-
Vacunas (I): Bases inmunológicas
-
Vacunas (II): Tipos de vacunas
-
Inmunoterapia frente a enfermedades autoinmunes
-
Anticuerpos monoclonales en la terapia del cáncer
-
Otras estrategias anti-tumorales
-
Tratamiento “clásico” de la patología alérgica
-
Inmunoterapia en el trasplante de órganos
-
Tratamiento de inmunodeficiencias primarias
-
Vacunas (I): Bases inmunológicas
Inflamación aguda
Se genera enrojecimiento, calor, aumento de tamaño, dolor y pérdida de función. Todos estos signos indican la función de la reacción inflamatoria: de atracción de células y de factores necesarios para luchar contra la infección.
La inflamación la describió Celso como un sinónimo de rubor, calor, tumor y dolor. Posteriormente, Galeno añadió otra característica, la pérdida de función, como una consecuencia de la inflamación y el dolor
- Rubor: enrojecimiento.
- Calor: aumento de la temperatura en la zona.
- Tumor: hinchazón.
- Dolor: activación de las terminaciones nerviosa de la zona.
Células y mediadores de la inflamación aguda local
La lesión tisular induce la formación de productos del complemento (actúan de opsoninas, anafilotoxinas y quimiotaxinas). Los macrófagos fagocitan bacterias, se activan y liberan citocinas y otras sustancias
La lesión tisular inicial que se genera con un trauma puede ser suficiente para poner en marcha una respuesta inflamatoria. Con la rotura de la piel entran microorganismos. Además, se rompen los vasos sanguíneos subcutáneos, es decir, las células endoteliales de los vasos rotos.
Esta lesión tisular es capaz deactivar el complemento, que son proteínas que circulan por el interior de los vasos sanguíneos. Estas proteínas se activan y se forman los factores de activación del complemento (anafilotoxinas: C3a, C5a), que tienen un efecto directo sobre las células endoteliales de los vasos sanguíneos de la zona afectada: vasodilatación y aumento de la permeabilidad.
Además, debajo de la epidermis de la zona afectada, hay fagocitos y mastocitos que tienen recetores para los factores del complemento C3a y C5a. Entonces, los receptores expresados en membrana de mastocitos reaccionan con los factores del complemento y liberan al medio una serie de sustancias vasoactivas como la histamina (tiene acción directa sobre el endotelio vascular), prostaglandinas y leucotrienos.
También se activan los macrófagos con la entrada de microorganismos por la herida abierta y éstos liberan distintas quimiocinas (IL8) y tres citocinas (IL1, IL6 y INFα). También tienen efecto sobre el endotelio.
Todas estas sustancias actúan sobre la pared vascular activando y aumentando la expresión de moléculas de adhesión, como las selectinas y las integrinas. Estas sustancias son vasoactivas y tienen un efecto quimotáctico, es decir, provocan la extravasación de células que se dirigen la zona donde se ha producido la lesión e infección por el microorganismo. Esto da lugar a una hinchazón o tumor en la zona.
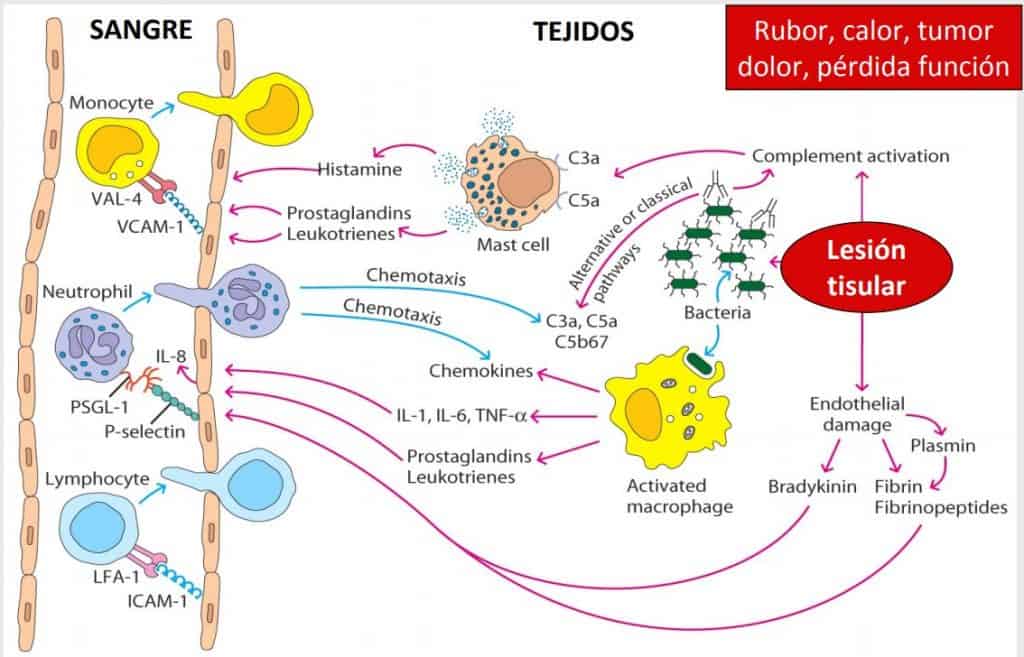
Es muy importante evitar la llegada de los microorganismos a la sangre, ya que esto supondría la SEPIS, que es un efecto vasodilatador en muchas zonas del organismo, lo que deriva en la muerte por hipovolemia y fallo multiorgánico (se evita con el sistema inmune).
Con la rotura de las células endoteliales se activa el factor de Hageman (factor 12), que a su vez activan a otros tres sistemas similares al complemento que activan mediadores proinflamatorios:
- Sistema de las cininas: contraen el músculo liso y provoca el dolor. El componente principal de las cininas es la bradicinina que tienen un efecto importante en sobre la permeabilidad vascular, uno de los puntos determinantes para permitir la salida de células y fluidos al foco inflamatorio. (comprimen el paso de aire en el asma al comprimir el músculo liso de las paredes bronquiales). La bradicinina es la responsable de los síntomas de la inflamación local (rubor, dolor…).
- Sistema de la coagulación: se forman proteínas (fibrinopéptidos) que dan lugar a coágulos de sangre que se rompen para dar lugar a más sustancias, vuelven a formar otro coágulo y luego volver a romperse, y así sucesivamente. Este mecanismo se debe a cambios en la pared vascular y es el responsable del sangrado intermitente que se produce cuando nos hacemos una herida.
- Sistema fibrinolítico: produce plasmina, que al actuar sobre el coágulo libera elementos que aumentan la permeabilidad vascular. La plasmina por sí sola es capaz de activar el complemento. Además la plasmina actúa sobre el coágulo de fibrina y lo degrada.
El factor común de estos tres sistemas es el factor de activación de Hageman.
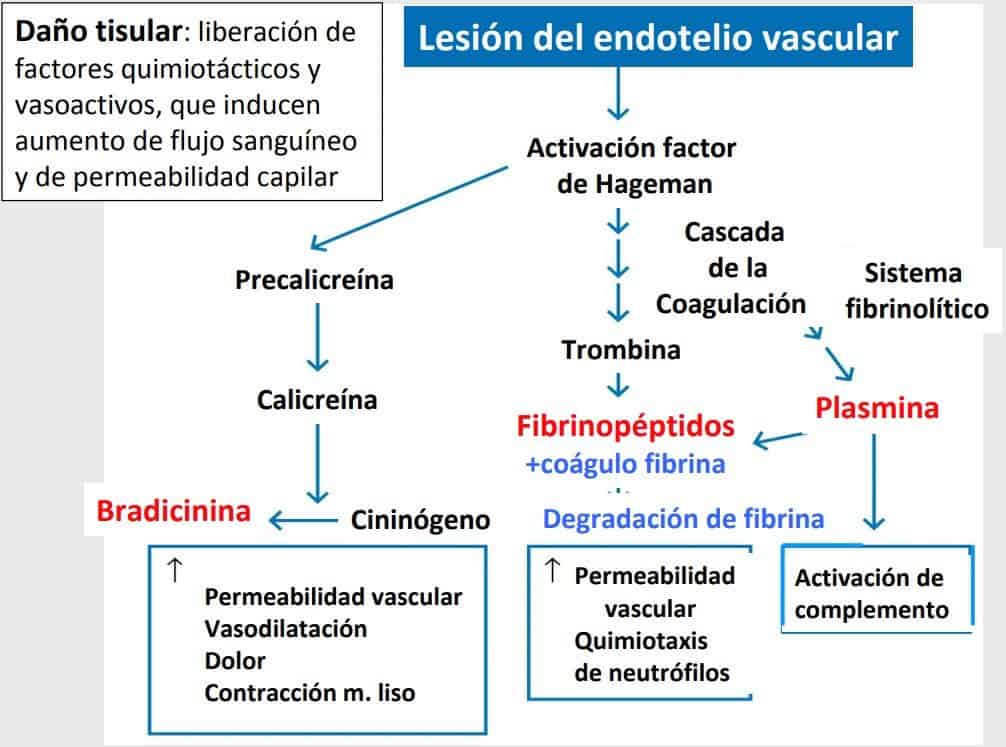
Todo este sistema se mantiene mientras el microorganismo continúe en el individuo. Hasta que no se destruya el patógeno causal, no se suprime el sistema de defensa. Todas esas sustancias y células generadas en el foco de infección producen pus, que es la muerte de células inmunes y patológicas.
Este proceso de formación de pus provoca también la destrucción de tejidos próximos, lo que da lugar a la cicatrización. Esta es la razón por la que en el intestino no es muy adecuado este tipo de procesos (comunes en la inmunidad periférica). Un proceso inflamatorio en el intestino llevaría consigo la destrucción tisular y la pérdida de superficie de absorción.
En definitiva, estos tres sistemas, cininas, fibrinógeno y coagulación, junto con el complemento, son los cuatro sistemas que generan mediadores proinflamatorios con efectos concretos
Además, la lesión tisular induce la formación de mediadores plasmáticos liberados por varios sistemas interconectados: cininas, coagulación, fibrinolítico, y complemento. Estos mediadores llevan a cabo procesos de coagulación local.
Se produce una vasodilatación (tumoración), se atraen a células de la circulación y se enlentece el flujo sanguíneo.
Otros factores liberados por los macrófagos (quimiocinas IL-1, IL6 y TNF-α) y por el complemento se producen reacciones de quimiotaxis.
La desintegración de los fosfolípidos de membrana de distintos tipos celulares (macrófagos, monocitos, neutrófilos, mastocitos) da lugar a mediadores importantes que intervienen en la reacción inflamatoria, como los derivados del ácido araquidónico (tromboxano, prostaglandinas, leucotrienos) y el factor activador de plaquetas (PAF).
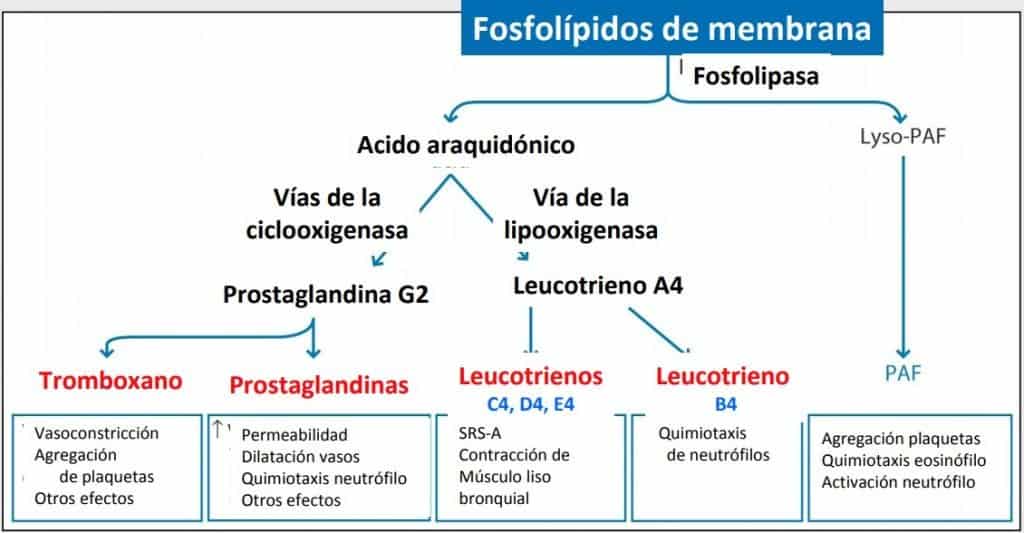
La liberación de fosfolípidos por la rotura de la membrana celular de las células de la inmunidad innata (mastocitos, macrófagos, neutrófilos…) va a dar lugar, por dos vías diferentes, a toda una serie de sustancias (marcadores) que han sido la diana terapéutica de muchos fármacos antiinflamatorios. Estos fármacos están enfocados en editar los efectos de muchas de estas sustancias.
A través de la vía la ciclooxigenasa se forman tromboxanos y prostaglandinas, y por la vía de la lipooxigenasa se forman los 4 tipos de leucotrienos. De los fosfolípidos de membrana deriva también el factor activador de plaquetas (PAF).
Los efectos que tienen tanto los tromboxanos como las prostaglandinas son: aumento de la permeabilidad, procesos de coagulación y agregación plaquetaria, procesos de vasoconstricción secundarios a la vasodilatación inicial y procesos de quimiotaxis.
NOTA: los leucotrienos, las prostaglandinas y el tromboxano son derivados del ácido araquidónico.
Responses
Lo siento, debes estar conectado para publicar un comentario.

hola buenas necesito saber la bibliografia de la informacion gracias